Vendredi 29 mars 2024, l’International Liaison Committee On Resuscitation, a publié ses 17 mises à jour en matière de réanimation cardio-pulmonaire (RCP). Le Centre National France SST vous présente dans cet article, les éléments principaux d’actualisation, pour les dispositifs internationaux concernés.
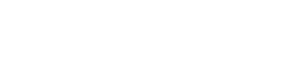
1 - Compressions thoraciques et plan dur
L’ILCOR suggère d’effectuer les compressions thoraciques sur une surface ferme lorsque cela est possible et ne retarde pas de manière significative le début des compressions thoraciques.
En effet, ils déconseillent de déplacer un patient d’un matelas vers le sol uniquement pour améliorer la profondeur des compressions thoraciques. De plus, si le lit médicalisé est équipé, ils conseillent d’activer le mode RCP pour augmenter la rigidité du matelas pour les arrêts cardiaques à l’hôpital.
Pour les services de santé qui n’ont pas introduit de planches dorsales, la réflexion reste entière car l’amélioration de l’efficacité des compressions semble limitée et l’incertitude quant aux effets néfastes semblent insuffisantes pour justifier les coûts d’achat des planches dorsales et de formation du personnel à leur utilisation.
2 - Disponibilité des défibrillateurs
L’ILCOR précise que les services médicaux d’urgence qui mettent en place des systèmes de DAE assistés par une centrale doivent évaluer l’efficacité de leur système régulièrement.
Une fois l’arrêt cardiaque reconnu lors de l’appel d’urgence et la RCP commencée, les régulateurs doivent demander s’il y a un DAE immédiatement disponible et demander à l’appelant de les informer de l’arrivée de celui-ci sur le site de l’intervention.
En effet, si un défibrillateur n’est pas immédiatement disponible et s’il y a plus d’un secouriste sur les lieux, les régulateurs doivent donner des instructions pour localiser et récupérer un DAE.
Les instructions de récupération doivent être étayées, lorsque les ressources le permettent, par des registres actualisés sur l’emplacement et l’accessibilité des DAE disponibles au public et leur accessibilité. Une fois qu’un défibrillateur est disponible, les régulateurs doivent donner des instructions sur son utilisation.
3 - Défibrillateurs ultraportables
Les preuves de l’efficacité clinique des DAE ultraportables (ou de poche) sont actuellement insuffisantes pour formuler une recommandation précise.
Des recherches doivent porter sur les mesures de processus (par exemple, le délai de défibrillation), les preuves d’efficacité (par exemple, la fin de la fibrillation ventriculaire, le retour du rythme organisé, le ROSC) et l’efficacité clinique (par exemple, la survie avec une issue neurologique favorable, la survie jusqu’à la sortie de l’hôpital).
Le rapport coût / efficacité des défibrillateurs ultraportables devra également être mesuré dans différents contextes (par exemple, à domicile avec des particuliers, par des AASC dans des lieux publics, etc...).

4 - Administration d'oxygène
L’ILCOR recommande également l’administration d’oxygène à 100 % jusqu’à ce que la saturation artérielle en oxygène, ou la pression partielle d’oxygène artériel, puisse être mesurée de manière fiable chez les adultes en réanimation après un arrêt cardiaque en milieu préhospitalier (ou en milieu hospitalier).
Ils recommandent d’éviter l’hypoxémie (diminution de la pression partielle en oxygène dans le sang artériel) chez les adultes en réanimation après un arrêt cardiaque, quel que soit le contexte.
Après une mesure fiable des valeurs du taux d’oxygène artériel, ils suggèrent de viser une saturation en oxygène de 94 % à 12 % ou une pression partielle d’oxygène artériel de 75 à 100 mmHg chez les adultes en réanimation après un arrêt cardiaque, quel que soit le contexte.
Lorsqu'ils se fient à l'oxymétrie de pouls, les professionnels de la santé doivent être conscients du risque accru d'inexactitude pouvant dissimuler une hypoxémie chez les patients dont la peau est plus foncée.

5 - Pression artérielle
Les preuves scientifiques sont, à priori, insuffisantes d’après l’ILCOR pour recommander un objectif de pression artérielle spécifique après un arrêt cardiaque.
Par conséquent, ils suggèrent une pression artérielle moyenne d’au moins 60 à 65 mmHg chez les patients après un arrêt cardiaque extra-hospitalier, ou un arrêt cardiaque à l’hôpital.
6 - Hyper et hypothermie du patient
Le comité international suggère de prévenir activement l’hyperthermie en visant une température ≤ 37,5 °C pour les patients qui restent comateux après une réanimation suite à un arrêt cardiaque. La question de savoir si des sous-groupes de patients ayant subi un arrêt cardiaque peuvent bénéficier d’une hypothermie ciblée à 32 °C ou 34 °C reste incertaine.
Les patients comateux souffrant d’une légère hypothermie après la réanimation ne doivent pas être réchauffés activement pour atteindre la normothermie.
L’ILCOR déconseille l’utilisation systématique du refroidissement pré-hospitalier par perfusion rapide de grands volumes de liquide intraveineux froid immédiatement après la réanimation.
Ils suggèrent des techniques de contrôle de la température en surface ou par voie endovasculaire lorsque le contrôle de la température est utilisé chez des patients comateux après une réanimation.
Lorsqu'un dispositif de refroidissement est utilisé, nous suggérons d'utiliser un dispositif de contrôle de la température qui comprend un système de rétroaction basé sur la surveillance continue de la température afin de maintenir la température prévue.

7 - Crises d'épilepsie
L’ILCOR déconseille l’utilisation de médicaments prophylactiques contre les crises d’épilepsie chez les adultes ayant subi un arrêt cardiaque.
8 - Réanimation cardio pulmonaire extracorporelle
Le comité suggère également que la réanimation cardio-pulmonaire extracorporelle (ECPR) peut être envisagée comme technique de sauvetage pour des adultes ayant subi un arrêt cardiaque en dehors de l’hôpital lorsque la réanimation cardiopulmonaire conventionnelle ne parvient pas à rétablir la circulation spontanée dans les contextes où elle peut être mise en œuvre.
9 - Accouchement et arrêt cardiaque
L’institution suggère l’accouchement du fœtus par césarienne perimortem pour les femmes en arrêt cardiaque au cours de la seconde moitié de la grossesse. Il n’y a, d’après l’ILCOR, pas suffisamment de preuves pour définir un intervalle de temps spécifique à partir duquel l’accouchement devrait être réalisé. Des soins de réanimation habituels de haute qualité et des interventions thérapeutiques qui ciblent la ou les causes les plus probables de l’arrêt cardiaque restent importantes dans cette population.
Les preuves sont insuffisantes pour formuler une recommandation sur l’utilisation de l’inclinaison latérale gauche et/ou du déplacement de l’utérus pendant la RCP chez la patiente enceinte. La RCP peut être envisagée comme technique de sauvetage pour certaines patientes ayant subi un arrêt cardiaque pendant la grossesse ou dans la période postnatale lorsque la RCP conventionnelle échoue et dans les contextes où elle peut être mise en œuvre.
10 - Enfants et nourrissons
L’ILCOR suggère que chez les nourrissons et les enfants dont la circulation est rétablie à la suite d’un arrêt cardiaque à l’hôpital, ou en extra-hospitalier, une TA systolique > 10ème percentile (pourcentage) de l’âge devrait être visée.

11 - Ventilation au masque
Le comité international suggère également, l’utilisation de la ventilation au masque plutôt que l’intubation trachéale (ou supraglottiques) dans la prise en charge des enfants en arrêt cardiaque dans un contexte extra-hospitalier.
L’objectif principal de la réanimation cardiopulmonaire est une ventilation et une oxygénation efficace, par quelque moyen que ce soit, sans compromettre la qualité des compressions thoraciques. Ils suggèrent donc que les cliniciens envisagent de passer à une intervention avancée sur les voies aériennes (intubation supraglottique ou trachéale) lorsque l’équipe dispose de l’expertise, des ressources et de l’équipement suffisants pour permettre la mise en place avec un minimum d’interruptions des compressions thoraciques, ou lorsque le ballon de ventilation n’assure pas une oxygénation et une ventilation adéquates.
12 - Débit ventilatoire
Il n’existe actuellement aucune preuve permettant de recommander un débit ventilatoire spécifique en réanimation cardiopulmonaire pédiatrique avec un moyen de ventilation avancée. En cas d’arrêt cardiaque survenant alors qu’un moyen de ventilation avancé est en place, il peut être raisonnable d’utiliser des débits ventilatoires >10 respirations par minute.
En outre, le groupe de travail de l'ILCOR suggère d'utiliser des débits ventilatoires proches des fréquences respiratoires adaptées à l'âge, en évitant l'hypoventilation et l'hyperventilation.
13 - Prématurés et clampage de cordon
Chez les prématurés nés à moins de 37 semaines d’âge gestationnel, dont on estime qu’ils ne nécessitent pas de réanimation immédiate à la naissance, le comité recommande de différer le clampage du cordon ombilical d’au moins 60 secondes.
Chez les prématurés nés entre 28 et 36 semaines qui ne bénéficient pas d’un clampage tardif, ils suggèrent la traite du cordon ombilical comme une alternative raisonnable au clampage immédiat du cordon pour améliorer la santé du nourrisson et ses résultats hématologiques.
L'ILCOR déconseille la traite du cordon pour les nourrissons nés à moins de 28 semaines de gestation.
14 - Hypothermie et nouveau-nés
Chez les nouveau-nés qui sont hypothermes après la naissance, il faut commencer par les réchauffer, mais il n’y a pas suffisamment de preuves scientifiques pour recommander des taux de réchauffement rapides (≥ 0,5˚C/h) ou lents (< 0,5˚C/h).
Quelle que soit la vitesse de réchauffement choisie, un protocole de réchauffement doit être utilisé. Une surveillance fréquente de la température doit être effectuée, en particulier si l’on utilise une température cible supraphysiologique pour accélérer la vitesse de réchauffement, en raison du risque d’hyperthermie.
Chez tout nourrisson hypotherme, il convient de surveiller la glycémie, car il existe un risque d'hypoglycémie.
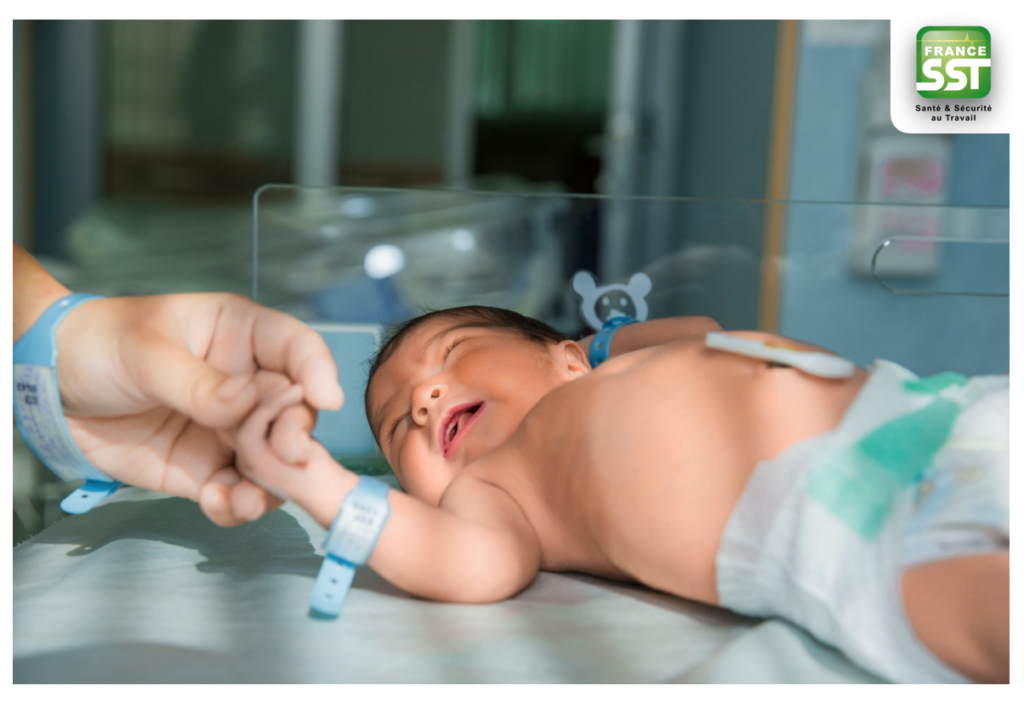
15 - Hypothermie thérapeutique
L’hypothermie thérapeutique ne doit être envisagée, initiée et réalisée que dans le cadre de protocoles clairement définis, selon l’ILCOR, avec un traitement dans des établissements de soins néonataux disposant de capacités de soins multidisciplinaires et de ressources adéquates pour offrir une thérapie intraveineuse, une assistance respiratoire, une oxymétrie de pouls, des antibiotiques, des médicaments contre les crises d’épilepsie, des services de transfusion, une radiologie (y compris une échographie) et des tests pathologiques, le cas échéant.
La plupart des protocoles prévoient le début du refroidissement dans les 6 heures suivant la naissance, un contrôle strict de la température dans une fourchette spécifiée (généralement 33°C-34°C) et le plus souvent pour une durée de 72 heures avec un réchauffement sur une période d’au moins 4 heures.
16 - Aides cognitives
L’ILCOR suggère l’utilisation d’aides cognitives par les professionnels de santé en réanimation. Ils ne recommandent pas l’utilisation d’aides cognitives pour les prestataires non professionnels initiant la RCP.
Ils n’ont pas examiné l’utilisation d’aides cognitives dans le cadre de la formation des professionnels de santé ou des secouristes non professionnels en réanimation, de sorte qu’aucune recommandation pour, ou contre, ne peut être émise.
17 - Réalité augmentée et formation
Le comité international suggère d’utiliser la réalité virtuelle et/ou augmentée pour toutes les formations de base en secourisme.
En effet, l'ILCOR suggère l'utilisation de la réalité augmentée pour toutes les formations BLS et ALS, que ce soit pour les profanes ou pour les professionnels de santé.

Plus d'infos
Si vous souhaitez en savoir plus, et échanger avec nos experts, participez à nos prochaines sessions de FORMATEURS SST au Centre National France SST.